Ⅱ章 治療法
手術
手術の種類と定義
治癒手術における定型手術と非定型手術
1)定型手術
主として治癒を目的とし標準的に施行されてきた胃切除術法を定型手術という。胃の2/3以上切除とD2リンパ節郭清を行う(リンパ節郭清の定義はⅡB-3を参照)。
2)非定型手術
進行度に応じて切除範囲やリンパ節郭清範囲を変えて行う非定型手術には,縮小手術と拡大手術がある。
- (1)縮小手術:
- 切除範囲やリンパ節郭清程度が定型手術に満たないもの(D1,D1+ など)。
- (2)拡大手術:
- ① 他臓器合併切除を加える拡大合併切除手術,② D2を超えるリンパ節郭清を行う拡大郭清手術。
非治癒手術
治癒が望めない症例に対して行う手術で,その目的から緩和手術と減量手術に分けられる。
1)緩和手術(姑息手術:palliative surgery)
治癒切除不能症例における出血や狭窄などの切迫症状を改善するために行う手術で,StageⅣ症例に対する日常診療としての選択肢の一つである。腫瘍による狭窄や持続する出血に対し,安全に胃切除が行える場合は姑息的胃切除が行われるが,切除が困難または危険な場合には胃空腸吻合術などのバイパス手術が行われる。バイパス手術では,単純な胃空腸吻合術よりも,胃を体部で部分的にあるいは完全に切離して癌病巣を空置する空置的胃空腸吻合術のほうがQOLなどの治療成績が良好との報告がある61)。
2)減量手術(reduction surgery)
切除不能の肝転移や腹膜転移などの非治癒因子を有し,かつ,出血,狭窄,疼痛など腫瘍による症状のない症例に対して行う胃切除術をいう。腫瘍量を減らし,症状の出現や死亡までの時間を延長するのが目的であるが,明らかなエビデンスはない。
胃の切除範囲
胃手術の種類
胃癌に対して行われる手術は,切除範囲の多い順に以下のようなものがある。
- ①
- 胃全摘術(Total gastrectomy:TG)
噴門(食道胃接合部)および幽門(幽門輪)を含んだ胃の全切除。 - ②
- 幽門側胃切除術(Distal gastrectomy:DG)
幽門を含んだ胃切除。噴門は温存。定型手術では胃の2/3以上切除。 - ③
- 幽門保存胃切除術(Pylorus-preserving gastrectomy:PPG)
胃上部1/3と幽門および幽門前庭部の一部を残した胃切除。 - ④
- 噴門側胃切除術(Proximal gastrectomy:PG)
噴門(食道胃接合部)を含んだ胃切除。幽門は温存。 - ⑤
- 胃分節切除術(Segmental gastrectomy:SG)
噴門,幽門を残した胃の全周性切除で,幽門保存胃切除に該当しないもの。 - ⑥
- 胃局所切除術(Local resection:LR)
胃の非全周性切除。 - ⑦
- 非切除手術(吻合術,胃瘻・腸瘻造設術)
- ⑧
- 残胃全摘術(Completion gastrectomy)
初回手術の術式にかかわらず,噴門または幽門を含む残胃の全切除。 - ⑨
- 残胃亜全摘術(Subtotal resection of remnant stomach)
噴門を温存する遠位側残胃切除。
胃切除範囲の決定
1)切離断端距離の確保
治癒をめざす手術では,腫瘍の辺縁から十分な断端距離が取れるよう切除範囲を決定する。
T2以深の場合,限局型の腫瘍では3 cm以上,浸潤型では5 cm以上の近位側断端距離を術中判定において確保するよう努める。断端距離がこれより短く断端陽性が疑われる場合は,腫瘍に近い切離断端部の全層を迅速病理診断に提出し,断端陰性を確認することが望ましい。食道浸潤胃癌では5 cm以上の断端の確保は必ずしも必要ではないが,断端の迅速病理診断を行うことが望ましい。
T1腫瘍では,肉眼的に2 cm以上の切離断端距離を確保するよう努める。辺縁が不明瞭な腫瘍で切離断端が近くなることが予想される場合は,術前内視鏡生検により腫瘍辺縁を確認してマーキングを行い,術中の切除範囲の決定に供することが望ましい。
2)切除術式の選択
cN(+)またはT2以深の腫瘍に対する定型手術においては,通常,幽門側胃切除術か胃全摘術かの選択となる。幽門側胃切除術は,前項の近位側切離断端距離を確保できる腫瘍が適応となり,胃全摘術はこの確保が難しい腫瘍が適応となる。近位側切離断端が確保できる病変でも,膵浸潤のために膵脾合併切除が行われる場合は,必然的に胃全摘術となる。また大彎病変でNo. 4sbリンパ節に転移を認める場合は,脾摘を伴う胃全摘術も考慮する。食道胃接合部領域の腺癌で病変の大半が食道に存在する場合は,食道癌に準じた中下部食道切除・噴門側胃切除と胃管再建も行われる。
cN0のT1腫瘍に対しては,腫瘍の位置に応じて以下の切除範囲の縮小を考慮してもよい。
- ①
- 幽門保存胃切除術(PPG):胃中部の腫瘍で,遠位側縁が幽門から4 cm以上離れているもの。
- ②
- 噴門側胃切除術:胃上部の腫瘍で,1/2以上の胃を温存できるもの。
胃局所切除術および胃分節切除術は,いまだ研究的な手術法とみなすべきである。
リンパ節郭清
リンパ節郭清範囲D1/D1+/D2を以下のように術式ごとに定義し,その適応をⅡB-3-bとする。なお,食道胃接合部癌についてはⅡB-4を参照。
リンパ節郭清範囲の定義
系統的リンパ節郭清範囲を,胃切除術式別に以下のように規定する。部分的に規定の範囲を超えて郭清した場合や一部のみ規定に満たない場合は,D1(+No. 8a),D2(-No. 10)などのように付記するが,データベース登録時はすべてを満たすDレベルに分類する。
1)胃全摘術(図 2)
D0:D1 に満たない郭清
D1:No. 1~7
D1+:D1+No. 8a, 9, 11p
D2:D1+No. 8a, 9, 10, 11p, 11d,12a
ただし食道浸潤癌ではD1+にNo. 110*を,D2にはNo. 19,20,110*,111を追加する。
2)幽門側胃切除術(図 3)
D0:D1 に満たない郭清
D1:No. 1, 3, 4sb, 4d, 5, 6, 7
D1+:D1+No. 8a, 9
D2:D1+No. 8a, 9, 11p, 12a
3)幽門保存胃切除術(図 4)
D0:D1 に満たない郭清
D1:No. 1, 3, 4sb, 4d, 6, 7
D1+:D1+No. 8a, 9
4)噴門側胃切除術(図 5)
D0:D1 に満たない郭清
D1:No. 1, 2, 3a, 4sa, 4sb, 7
D1+:D1+No. 8a, 9, 11p
ただし食道浸潤癌ではD1+にNo. 110*を追加する。
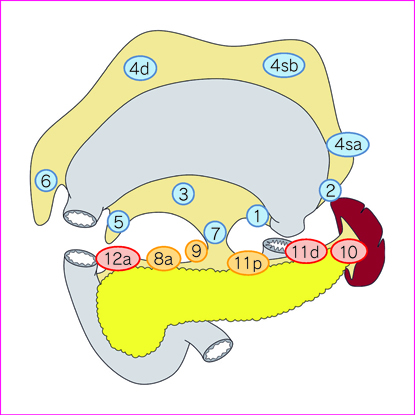
図 2 胃全摘術の郭清
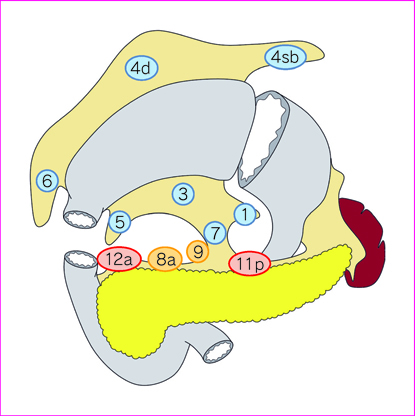
図 3 幽門側胃切除術の郭清
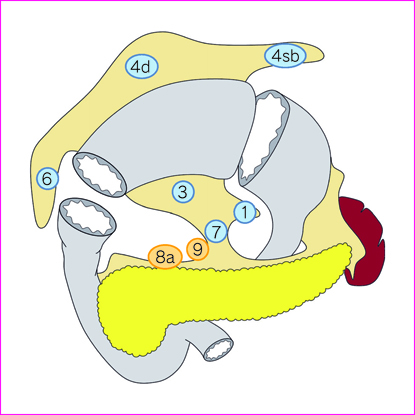
図 4 幽門保存胃切除術の郭清
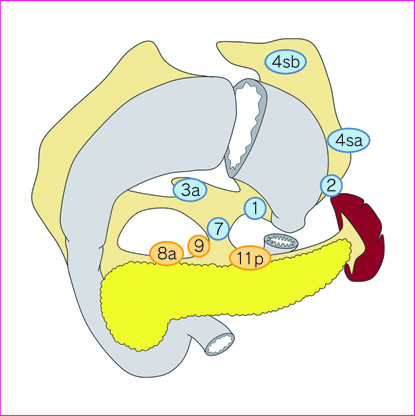
図 5 噴門側胃切除術の郭清
- *
- 食道浸潤癌における胸部下部傍食道リンパ節(No. 110)は,切離断端陰性が十分に確保される範囲の食道に付着するリンパ節を郭清対象とする。食道胃接合部腺癌(Ae)に食道切除・噴門側胃切除を行う場合は,食道癌取扱い規約に準じる〔ⅡB-4参照〕。
リンパ節郭清の適応
原則として,cN(+)またはT2以深の腫瘍に対してはD2郭清を,cT1N0腫瘍に対してはD1またはD1+郭清を行う。術前・術中の腫瘍深達度診断には限界があり,またリンパ節転移がないことを肉眼で確認することはほぼ不可能である。疑わしい場合は原則D2郭清を行う。
1)D1 郭清
EMR・ESDの対象とならないT1a,および1.5 cm以下の大きさの分化型T1bで,cN0のもの。
2)D1+(「D1 プラス」)郭清
上記以外のT1腫瘍でcN0のもの。
3)D2 郭清
治癒切除可能なT2以深の腫瘍,およびcN(+)のT1腫瘍。ただし,上部進行胃癌においてNo. 10,11dの完全郭清のために行われる脾合併切除については古くから議論があり,現在JCOG0110試験にて検討中である24)。少なくとも,胃上部の大彎に浸潤する進行胃癌に対する治癒切除術では,脾摘による完全郭清を行うことが望ましい。
4)D2+(「D2 プラス」)郭清
D2を超える拡大リンパ節郭清は非定型手術に分類される。その意義については以下のような議論がある。
予防的No. 16郭清の意義は,わが国のRCT(JCOG9501)で否定された10)。No. 16転移例で他に非治癒因子がない場合は,D2+No. 16手術によりR0手術が可能となるが,予後は不良である〔CQ1参照〕。
下部胃癌におけるNo. 14vは胃癌取扱い規約第13版で第2群リンパ節としていたが,本ガイドライン第3版以降D2に含めていない。しかし下部胃癌でNo. 6に転移を有する症例でのNo. 14vの郭清効果は否定できず,No. 6との連続性を考慮してこれを郭清した場合は,D2(+No. 14v)と記録する。
No. 13リンパ節転移は胃癌取扱い規約第14版からM1となったが,十二指腸浸潤胃癌の治癒切除例ではNo. 13転移陽性でも長期生存例がみられるため11),D2(+No. 13)も選択肢となり得る。
食道胃接合部癌(長径4 cm以下)
本ガイドラインでは,腫瘍の部位にかかわらず胃切除術式別にリンパ節郭清範囲を定義しているが,食道胃接合部癌(食道胃接合部の上下2 cm以内に中心をもつ腺癌・扁平上皮癌)に限っては,切除術式選択とリンパ節郭清範囲に関するコンセンサスがない。日本胃癌学会と日本食道学会では,長径4 cm以下の食道胃接合部癌におけるリンパ節転移について2012年,13年に共同で全国調査を行い,273施設から3,177例のデータを集積した。本調査は2001年~2010年の手術症例に対して後ろ向きに行われ,腫瘍深達度は切除標本の組織学的所見に基づいている。これをもとに図6のようなアルゴリズムを作成し,リンパ節郭清の暫定的基準として提示する。なお両学会共同で食道胃接合部癌のリンパ節転移に関する前向き第Ⅱ相試験が開始されている。
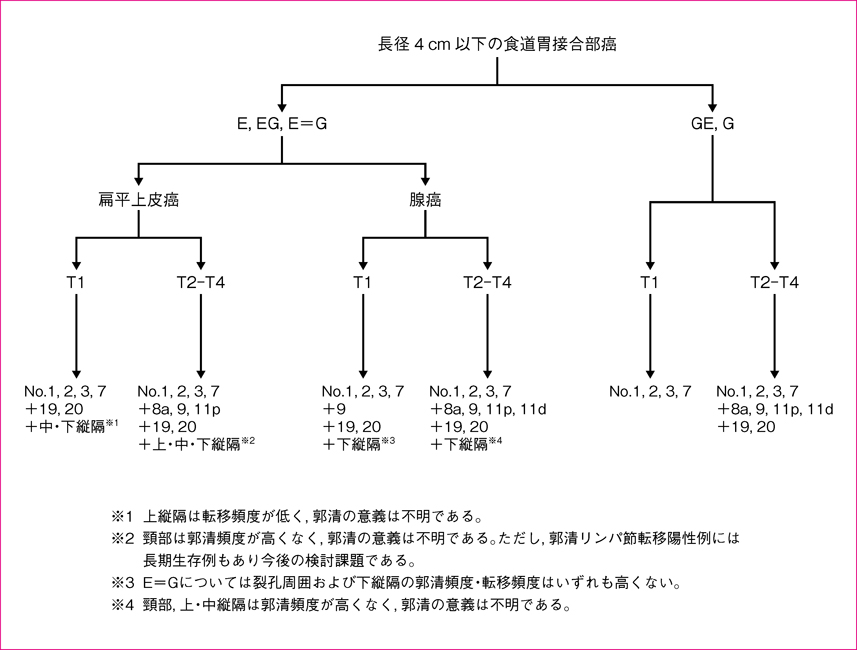
図 6 長径4 cm以下の食道胃接合部癌に対するリンパ節郭清アルゴリズム
No. 19,20およびNo. 110,111,112は正確な範囲設定が困難であると考えられ,裂孔周囲および下縦隔は一括で郭清するものとした。噴門側胃切除を行う際はNo. 3bリンパ節郭清は必ずしも必要ない。
食道・胃の切除範囲
噴門側胃切除術(+下部食道切除),胃全摘術(+下部食道切除),食道切除・胃上部切除のいずれかが選択される。
リンパ節郭清範囲
アルゴリズムに示す範囲を郭清することが推奨されるが,これ以外の郭清を否定するものではない。Dナンバーおよび郭清リンパ節に関しては,当面従来の胃全摘または噴門側胃切除の規定を用いて記録するものとする。
- 例:
- GEの長径3 cmの食道胃接合部癌(cT3)に対して胃全摘・下部食道切除と,アルゴリズムに示す郭清(No. 1,2,3,7,8a,9,11p,11d,19,20)を行った場合は,「D2(-No. 10,110,111)」と記載する。
その他
迷走神経温存手術
迷走神経肝枝(前幹),腹腔枝(後幹)を温存することにより術後胆石症発生の減少,下痢の頻度の軽減,術後体重減少の早期回復など,QOLの改善に貢献するという報告がある。PPGでは幽門機能温存のために肝枝の温存を行うことが望ましい。
大網切除
T3(SS)以深の腫瘍に対する定型手術では通常大網も切除される。T1/T2腫瘍では,胃大網動脈から3 cm以上離して切除すれば,それより結腸側の大網は温存してもよい。
網嚢切除
胃後壁漿膜に腫瘍が露出した症例では,網囊内の微小な播種病変を切除する目的で網囊切除が行われることがあるが,これが腹膜再発の予防に有用であるとのエビデンスはない。血管や膵の損傷をきたすこともあることから,少なくともT2までの胃癌においては省略することが望ましい。
ただし,小規模なランダム化比較試験の結果,漿膜浸潤陽性胃癌では網囊切除が予後を改善するという報告がなされており87),多施設共同の大規模ランダム化試験が行われている(JCOG1001)。
他臓器合併切除(合切)
原発巣あるいは転移巣が胃の周辺臓器に直接浸潤し,これらの他臓器を合併切除することにより治癒が望める場合に行う。
下部食道へのアプローチ法
食道浸潤が3 cm以内の胃癌では,開腹・経横隔膜アプローチ法が標準となる(JCOG9502)7)。これ以上の食道浸潤があり,かつ治癒手術が可能と考えられる場合は,開胸アプローチを考慮する。
腹腔鏡下胃切除術
幽門側胃切除術が適応となるcStageⅠ症例で,腹腔鏡下手術は日常診療の選択肢となりうる。日本内視鏡外科学会のガイドライン(2014年版)では,胃癌取扱い規約14版におけるcStageⅠの胃癌に対する腹腔鏡下幽門側胃切除術は推奨できる(推奨度B)としている。術後の短期成績の優越性が小規模のランダム化試験やメタ解析で報告され,熟練した外科医による第Ⅱ相試験(JCOG0703)で安全性が示されたが80),経験数が少ないと術後合併症が多いという報告もあり,各施設において習熟度に応じた適応基準を設けるべきである。長期成績に関しては,生存率のみならずQOLに関しても日韓の大規模ランダム化試験(JCOG091282),KLASS0179))の結果を待つ必要がある。進行胃癌に対しては,安全性と長期成績を検討するランダム化試験が進行中であり(JLSSG0901),現時点でcStageⅡ以上の胃癌に対して腹腔鏡下幽門側胃切除を推奨する根拠は極めて乏しい。
早期胃癌に対する腹腔鏡下胃全摘に関しては前向き試験がなく,日本内視鏡外科学会のガイドライン(2014年版)では推奨度C1(行うことを考慮してもよいが十分な科学的根拠はない)である。導入1年目に有意に術後合併症が多かったという報告があり,慎重な取り組みが必要である。
腹腔鏡下手術を考慮する患者に対しては,長期成績の不確実性を含めて十分な説明を行うことが望まれる。
再建法
以下のような再建法が用いられる。それぞれに長短がある。これらにパウチを作成する試みもなされているが,その有用性に関してはいまだ研究段階である。
胃全摘術後の再建法
- Roux-en-Y法
- 空腸間置法
- double tract法
幽門側胃切除術後の再建法
- Billroth Ⅰ法
- Billroth Ⅱ法
- Roux-en-Y法
- 空腸間置法
幽門保存胃切除術後の再建法
- 胃胃吻合法
噴門側胃切除術後の再建法
- 食道残胃吻合法
- 空腸間置法
- double tract法